Todo sobre la extracción dental
Los dentistas y cirujanos orales realizan extracciones de dientes por muchas razones. El problema puede ser una muela del juicio dolorosa o un diente que ha sido dañado por la caries. En algunos casos, un dentista extraerá un diente para dejar espacio para prótesis o aparatos dentales.
Un cirujano oral, puede extraer un diente cuando la situación es más complicada. El dentista o cirujano adormecerá el diente primero para que la persona se sienta más cómoda. Si bien la extracción de un diente aún puede ser desagradable, puede ser clave para aliviar el dolor dental y prevenir futuros problemas.
Desde Equipo Asensio Aguado, os describimos los diferentes tipos de extracción dental y por qué las personas los necesitan. También describimos la preparación y qué esperar después del procedimiento.
¿Qué es la extracción dental?
Una extracción dental es la extracción de un diente. Los dentistas y cirujanos orales extirpan los dientes por varias razones:
- cavidades dentales
- enfermedad de las encías
- infecciones dentales
- trauma o lesión en el diente o el hueso circundante
- complicaciones de las muelas del juicio
- preparación para una prótesis dental
- preparación para aparatos dentales, si los dientes están muy apretados
- los dientes de leche no se caen a la edad adecuada
Tipos
El tipo correcto de extracción dental depende de la forma, tamaño, posición y ubicación del diente en la boca.
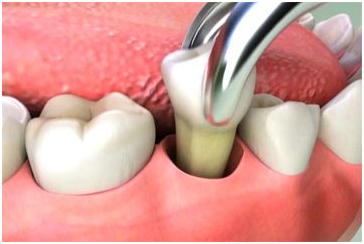
Los cirujanos dentales pueden clasificar las extracciones como simples o quirúrgicas. Una extracción simple implica un diente que se ve por encima de las encías y que un dentista puede extraer de una pieza.
Una extracción quirúrgica es más complicada e implica la extracción de tejido de las encías, hueso o ambos. El cirujano puede necesitar quitar el diente en pedazos.
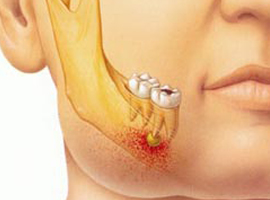
Las muelas del juicio son las últimas en erupcionar y, por lo general, las primeras en requerir extracción porque en muchas personas se ven afectadas. Esto significa que no han emergido completamente de las encías.
La extracción de muelas del juicio es un procedimiento común en la cirugía oral.
Preparación
Una persona tendrá una consulta con su dentista o cirujano oral antes de la extracción. Durante la consulta, el médico le pedirá un historial médico completo. También preguntarán sobre cualquier medicamento que la persona esté tomando.
Algunas personas necesitan suspender o comenzar a tomar ciertos medicamentos en los días previos a la cirugía, dependiendo de la cantidad de dientes, huesos o ambos que se extraigan. También puede recibir ciertos medicamentos el día de la cirugía.
Detener los anticoagulantes
Muchas personas toman medicamentos anticoagulantes para prevenir la formación de coágulos sanguíneos en los vasos. Estos medicamentos pueden provocar más sangrado durante la cirugía.
Un cirujano dental generalmente puede controlar el sangrado en el sitio de la extracción:
- usando medicamentos tópicos de coagulación en las encías
- empacando el alvéolo con espuma o gasa soluble
- cosiendo el sitio de extracción
Usar gasa y aplicar presión después del procedimiento también puede ayudar a detener el sangrado.
Sin embargo, cualquier persona que tome anticoagulantes debe informar a su cirujano dental durante la consulta.
Para saber si la persona debería cambiar temporalmente a un anticoagulante diferente o dejar de tomar este tipo de medicamento, es posible que el cirujano necesite ver los resultados de un análisis de sangre reciente.
Por lo general, las personas no necesitan dejar de tomar anticoagulantes antes de las extracciones dentales. Cualquier persona que considere suspender este tratamiento debe consultar primero a su dentista o médico.
Antibióticos de partida
En algunas circunstancias, un dentista puede recetar antibióticos antes de una extracción dental.
Por ejemplo, pueden hacerlo para tratar infecciones dentales con síntomas generalizados, como fiebre o malestar general, junto con hinchazón oral local.
Los dolores de dientes sin hinchazón no requieren antibióticos. Siempre se debe tomar antibióticos exactamente como lo indique un médico. Una persona puede necesitar antibióticos si tiene un alto riesgo de endocarditis infecciosa, una infección de las válvulas cardíacas o el revestimiento interior de las cavidades cardíacas.
Según la American Heart Association (AHA), las personas con ciertas afecciones cardíacas tienen un mayor riesgo de desarrollar esta infección después de una cirugía dental.
La AHA y la Asociación Dental Americana recomiendan, por lo tanto, que las personas con cualquiera de los siguientes puntos tomen antibióticos antes de la cirugía dental para reducir el riesgo de infección:
- Con una prótesis valvular cardíaca
- Que hayan vivido una reparación de la válvula cardíaca con material protésico
- Con un trasplante cardíaco con anomalías estructurales de la válvula
- Con ciertas anomalías cardíacas congénitas
- Con antecedentes de endocarditis infecciosa
Anestesia durante la cirugía
El paciente recibirá una inyección de anestésico local cerca del sitio de la extracción. Esto adormecerá el área para que la persona no sienta ningún dolor. El entumecimiento continuará durante algunas horas después de la cirugía.
Puede solicitar medicamentos anestésicos o sedantes adicionales para minimizar la ansiedad durante el procedimiento. El dentista o cirujano puede ofrecer:
- óxido nitroso, también conocido como gas de la risa
- un medicamento sedante oral
- sedación intravenosa o IV
- anestesia general
Si el paciente recibe anestesia general estará completamente dormida durante el procedimiento. Algunos dentistas no tienen las opciones anteriores en sus consultorios. Si alguien requiere alguno de estos, debe informar a su dentista durante la consulta, y el dentista puede remitirlos a un cirujano oral.

Todo sobre la extracción dental
Procedimiento
Antes de comenzar la extracción, el cirujano tomará una radiografía del diente de la persona. Esta imagen les ayudará a evaluar la curvatura y el ángulo de la raíz del diente.
Una vez que el anestésico local haya adormecido el área, el cirujano comenzará la extracción. Pueden quitar el diente en varias piezas.
Si el diente está oculto debajo del tejido de las encías o el hueso, el médico puede necesitar cortar la encía o eliminar el área obstructora del hueso.
No se debe sentir dolor, pero puede esperar sentir presión contra el diente. También pueden escuchar el rechinar y el crujido de huesos o dientes. Algunas personas encuentran la experiencia desagradable y angustiante.
Si una persona siente dolor, debe de informar a su dentista o cirujano oral de inmediato. El médico administrará más agente anestésico.
Después de la extracción, pueden ser necesarios puntos de sutura o procedimientos adicionales para controlar el sangrado. El dentista o cirujano colocará una capa gruesa de gasa sobre el sitio de extracción y hará que la persona muerda para absorber la sangre y comenzar el proceso de coagulación.
Cura postoperatoria
A continuación, se indican varias formas de ayudar a reducir las molestias y promover la curación después de una extracción dental.
Cambio de gasas dentales
Después de una extracción, el dentista o cirujano colocará una gruesa capa de gasa sobre el sitio. Morder la gasa con una presión firme y constante ayudará a controlar el sangrado.
La gasa debe permanecer en su lugar durante al menos 20-30 minutos. La persona necesitará reemplazar la gasa cada vez que se empape de sangre. El sangrado probablemente continuará durante 1 a 2 días después de la cirugía.
Controlando el dolor
El entumecimiento del anestésico local solo debe durar unas pocas horas después de una extracción. Póngase en contacto con el dentista si el entumecimiento persiste.
El dentista puede recetar medicamentos para aliviar el dolor y la inflamación después del procedimiento. Sin embargo, por lo general, los medicamentos como el acetaminofeno o el ibuprofeno, son suficientes para controlar el dolor después de una extracción de rutina.
Controlando la hinchazón
Se puede experimentar una leve hinchazón facial en el área de la extracción. Esto es normal. Aplicar hielo en la cara puede ayudar a aliviar la hinchazón.
Evitar perturbar el sitio de extracción.
Las primeras 24 horas después de una extracción son extremadamente importantes.
Molestar o irritar el área puede evitar que se formen coágulos sanguíneos de manera efectiva y retrasar el proceso de curación.
Por lo tanto, se debe evitar:
- chupar el sitio de extracción
- tocarlo con la lengua
- usar una pajita
- escupir
- comer alimentos sólidos, especialmente crujientes
- enjuagar la boca vigorosamente
- Beber bebidas alcohólicas o usar enjuagues bucales que contengan alcohol.
- fumar
Ten cuidado al comer
Después de una extracción dental, beba muchos líquidos y coma alimentos blandos y nutritivos.
Cuando masticar vuelva a ser cómodo, reintroduzca lentamente alimentos sólidos. El dentista recomendará masticar en el lado opuesto al sitio de extracción hasta que la herida haya cicatrizado por completo.
Cepillado y uso de hilo dental
Siga cepillándose y usando hilo dental como de costumbre después de una extracción dental, pero tenga cuidado de no alterar la coagulación de la sangre.
Comenzando el día después de la cirugía, también pueden enjuagarse cada pocas horas con agua tibia con sal. Para hacer esto, agregue media cucharadita de sal a 1 taza de agua.
Extracción dental
Complicaciones
Una complicación de la extracción dental es el alveolo seco. Esto no es una infección: implica que el hueso en el área de extracción se exponga, ya sea porque la sangre no se ha coagulado o porque el coágulo se ha desalojado.
La cavidad seca puede causar un dolor intenso y radiante que generalmente comienza unos días después del procedimiento. También puede causar mal aliento. Si una persona tiene un dolor intenso que comienza de 2 a 3 días después de la cirugía, debe hablar con su dentista.
El tratamiento consistirá en enjuagar el área y colocar pasta medicinal sobre el hueso expuesto para protegerlo.
Por lo general, pueden evitar la resequedad siguiendo las instrucciones de cuidado posterior de su dentista, especialmente al no fumar después de la cirugía.
La infección es otra complicación y puede ocurrir cuando las bacterias infectan la línea de las encías dentro y alrededor de la cavidad entre 1 a 2 días después de la cirugía.
Una persona con cualquiera de los siguientes síntomas de infección debe comunicarse con su dentista:
- hinchazón persistente
- pus y enrojecimiento en o alrededor del sitio
- fiebre
- glándulas inflamadas en el cuello
Si una persona no ha experimentado complicaciones durante la recuperación, es posible que no necesite hacer un seguimiento con su dentista. Los puntos generalmente se disuelven y no necesitan ser removidos.
Un dentista o cirujano oral puede programar una cita de seguimiento de 1 semana para verificar cómo se está curando el sitio de extracción.
Resumen
Antes de extraer un diente, debes de reunirte con tu dentista o cirujano oral para discutir el procedimiento.
Durante esta consulta, el médico tomará un historial médico completo. Preguntarán sobre problemas de salud y tratamientos pasados y actuales para garantizar que se apliquen las medidas de seguridad adecuadas. Se debe preguntar sobre los costes y plantear cualquier inquietud sobre la sedación adicional.
Antes de extraer el diente, el dentista o el cirujano oral adormecerán el área con un anestésico local. Aunque el procedimiento no es doloroso, puede causar molestias.
El paciente puede hacer varias cosas para ayudar a acelerar su recuperación. Finalmente, es crucial evitar perturbar o irritar el sitio de extracción. Esto ayudará a que la sangre se coagule y que la herida sane.